 Procedimientos Asistenciales, Técnicas: Vía aérea y respiración: Ventilación Mecánica No Invasiva
Procedimientos Asistenciales, Técnicas: Vía aérea y respiración: Ventilación Mecánica No Invasiva
Ventilación Mecánica No Invasiva (VMNI)
Consideraciones previas
La ventilación mecánica en situaciones de urgencia puede ser aplicada mediante dispositivos no invasores si el nivel de conciencia y la capacidad de defender la vía aérea son suficientes y la situación general y hemodinámica del paciente no lo impiden.
El edema agudo de pulmón (EAP) y la agudización de la enfermedad pulmonar obstructiva crónica (EPOC) con acidosis respiratoria son las indicaciones clásicas y con mayor beneficio demostrado para la VMNI (indicación 1A), pero su uso también se puede considerar en insuficiencia respiratoria de otras causas.
Se pueden emplear diversas modalidades ventilatorias, siendo la más común la presión positiva intermitente sobre respiración espontánea, que puede tener múltiples denominaciones (ej. CPAP+ASB) aunque habitualmente nos referimos a ella como “presión de soporte” (PS).
Indicaciones:
La VMNI está indicada en pacientes con insuficiencia respiratoria moderada o grave con taquipnea y/o aumento del trabajo respiratorio, así como en situaciones de acidosis respiratoria.
Criterios orientativos:
- SpO2 < 90% a pesar de oxigenoterapia convencional. En pacientes con EPOC con hipoxemia crónica, rebajar esta cifra a valores similares a sus basales.
- Acidosis respiratoria (pH < 7,35 y PCO2 > 50 mmHg) secundaria a agudización de EPOC o enfermedad neuromuscular.
En situaciones de insuficiencia respiratoria en las que persiste la disnea habiendo alcanzado una saturación límite se debe individualizar la indicación.
No es imprescindible disponer de gasometría arterial si la saturación de oxígeno medida por pulsioxímetro es fiable. La acidosis respiratoria puede ser diagnosticada por gasometría venosa.
También puede emplearse en pacientes no candidatos a intubación orotraqueal, como medida alternativa.
Criterios de exclusión:
- Parada respiratoria o cardiorrespiratoria.
- Inestabilidad hemodinámica franca.
- Incapacidad para proteger la vía aérea.
- Alta sospecha de neumotórax no drenado. En pacientes con alta sospecha de neumotórax realice ecografía torácica. Tenga presente que puede haber falsos positivos en pacientes con importante destrucción de la arquitectura pulmonar.
- Cirugía reciente sobre vía aérea o esofágica.
Situaciones especiales:
- En pacientes con síndrome coronario agudo la necesidad de revascularización no es una contraindicación. Hay amplia experiencia con la VMNI durante la coronariografía.
- La agitación no es una contraindicación absoluta. En muchos casos la agitación se debe a la disnea y mejora rápidamente al corregirse la insuficiencia respiratoria.
- En pacientes EPOC, con una estrecha vigilancia, se puede hacer un intento incluso en pacientes estuporosos siempre que mantengan los reflejos troncoencefálicos intactos.
Procedimiento y ajustes del respirador:
- Active, lo más precozmente posible, al Jefe de Guardia.
- Monitorice la FR, FC, SpO2, ECG y el resto de parámetros convencionales.
- Realice analítica venosa
- Seleccione el tamaño de la interfase adecuada para cada paciente.
- Encienda el respirador (fig. 1). Asegúrese de que el oxígeno esté conectado y la bala abierta.

- Seleccione “Paciente nuevo” (fig. 2).
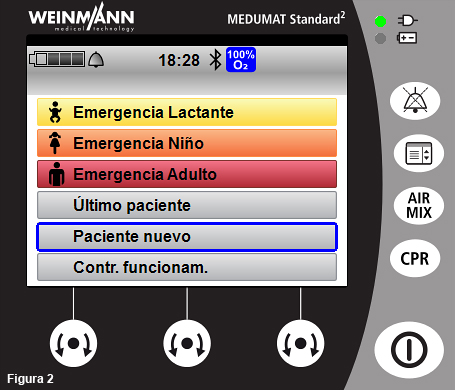
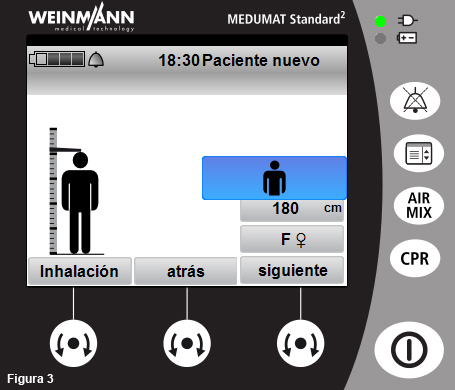
- El dispositivo da la opción de seleccionar el grupo de paciente (adulto, infante o lactante), la altura y el sexo. Posteriormente, seleccione “Siguiente” para elegir el modo ventilatorio (fig. 3).
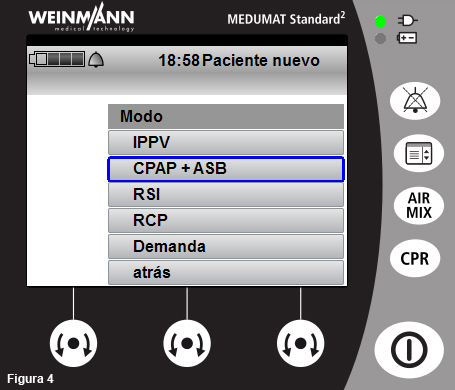
- Seleccione CPAP + ASB en el listado de modos (fig. 4).
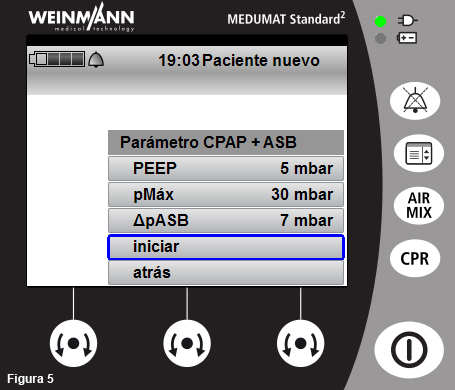
- Seleccione los parámetros básicos adecuados y confirme inicio del tratamiento.
- Fije inicialmente valores de CPAP (PEEP) y PS (presión de soporte: ∆pASB) bajos (aproximadamente 5 y 7 cm H2O, respectivamente) para hacer un ascenso gradual, lo que favorecerá la adaptación. Nota: cm H2O y mbar como unidades de presión tienen un valor muy similar (1 cm H2O = 0,98 mbar).
- El valor pMáx se refiere al límite de presión inspiratoria máxima. Es un valor de alarma y limitación de la inspiración por seguridad. En esta modalidad ventilatoria se puede fijar en torno a 30 cm H2O.
- En pacientes en tratamiento con CPAP/BiPAP domiciliaria no use valores inferiores a los habituales del paciente. Recuerde que la presión inspiratoria (IPAP en la mayoría de los dispositivos domiciliarios) es la suma de CPAP + PS.
- Confirme en la pantalla los parámetros y el modo e inicie la técnica (fig. 5).
- Realice una fijación manual de la interfase durante los primeros minutos para facilitar la acomodación. Procure que el dispositivo sea bien tolerado por el paciente. Se puede aceptar una pequeña fuga si con ello mejora significativamente la tolerancia.
- Con los mandos inferiores, ajuste los parámetros progresivamente según la mecánica del paciente, los volúmenes conseguidos y la evolución de la disnea.
- Para aliviar la disnea suele ser preciso llegar a valores de PS entre 10 y 15 cm H2O, aunque esto depende del paciente y la patología.
- En el EAP procure una CPAP (PEEP) en torno a 10 cm H2O para reducir el edema pulmonar. Es frecuente que en esta patología sean precisos valores de PS más bajos que en otras, llegando algunos pacientes a requerir solo CPAP sin PS.
- No suele ser necesario llegar a valores de presión inspiratoria (CPAP + PS) superiores a 20-25 cm H2O. Valores superiores suelen comprometer la comodidad y adaptación del paciente.
- Fije la interfase con el sistema de arnés. Puede ser un sistema textil con velcro (fig. 6) o un sistema elástico multiperforado para ajustar en el aro de la máscara (fig. 7).

- Ajuste la FiO2 (dentro de las posibilidades del respirador) según la SpO2.
- Vigile frecuentemente los datos ofrecidos por el respirador, especialmente después de ajustes en la fijación/arnés y la administración de tratamientos, para valorar su eficacia.
Ajustes adicionales
- El respirador tiene prefijados unos valores de disparo inspiratorio (trigger), fin de la inspiración (ciclado) y velocidad de presurización (rampa).
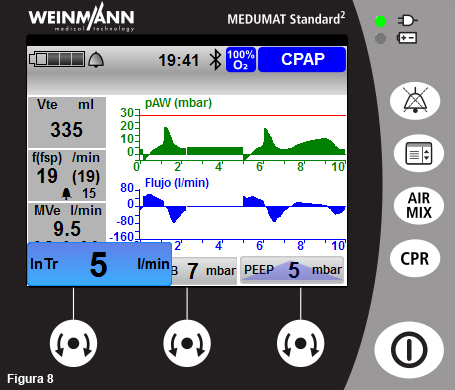
- El disparo inspiratorio se puede modificar con el mando inferior izquierdo. Aparece indicado como “InTr”. Un valor muy sensible puede provocar autodisparos y uno muy duro puede dar lugar a esfuerzos estériles del paciente y desadaptación. Hay que considerar las vibraciones generadas por el movimiento del vehículo. Si dispone de ajuste cuantitativo, antes del traslado 2-3 l/min es una opción equilibrada pero, para evitar autodisparos, durante el traslado probablemente se requiera ajustar el disparo en torno a 5 l/min (fig. 8).
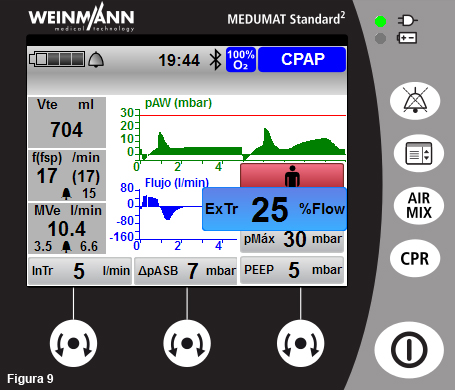
- El ciclado a espiración o fin de la inspiración se puede modificar con el mando inferior derecho. Aparece indicado como “ExTr”. Nota: este mando también permite ajustar la CPAP (PEEP) y el límite de presión inspiratoria. Si dispone de ajuste cuantitativo, una opción equilibrada es el 25% de flujo inspiratorio máximo (algunos pacientes con agudización de EPOC se adaptan mejor con valores algo más altos) (fig. 9).
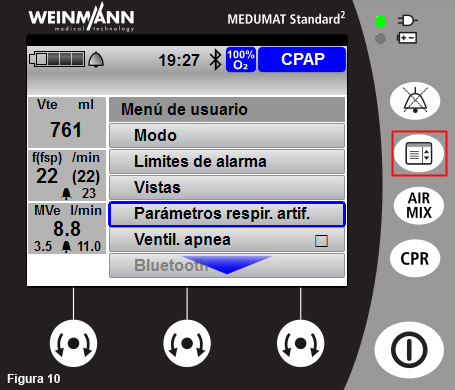
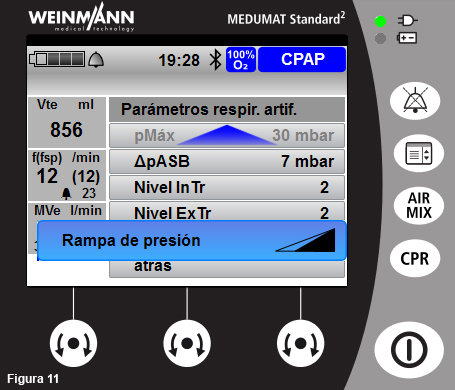
- La rampa se puede modificar accediendo al menú con el botón de menú lateral y eligiendo la opción “Parámetros respir. artif.”, en la que también se pueden fijar el resto de parámetros anteriormente descritos (figs. 10 y 11).
- Recuerde que la monitorización de la EtCO2 puede dar valores erróneos incluso en presencia de fugas aparentemente pequeñas.
- Considere realizar una gasometría de control en 20-30 minutos. No suspenda la técnica por falta de mejoría si la clínica no ha empeorado, pues puede ser necesario un tiempo mayor para obtener una respuesta significativa.
- Curse un preaviso hospitalario, lo que no es óbice para que el paciente quede en el área de Urgencias según criterio del médico receptor.
Otras consideraciones:
- La VMNI no debe retrasar ni limitar el resto del tratamiento. Esto es especialmente importante para el tratamiento broncodilatador por vía respiratoria. Si dispone de un dispositivo adaptador, administre tratamiento inhalado (“puff”) durante la ventilación mecánica según protocolo.
- Si el paciente continúa deteriorándose, no se debe retrasar la intubación.
- Se debe mantener una vigilancia estrecha, especialmente ante la aparición de distensión gástrica o náuseas. El vómito durante la VMNI implica un alto riesgo de broncoaspiración.
- Al igual que en la ventilación mecánica invasora, se debe conocer el riesgo y vigilar la posible aparición de neumotórax y/o enfisema subcutáneo.
- El arnés y algunas máscaras son reutilizables, evite desechar este material.
| |
 |
 |
| Manual de Procedimientos SAMUR-Protección Civil · edición 2019 4.0 |
 Procedimientos Asistenciales, Técnicas: Vía aérea y respiración: Ventilación Mecánica No Invasiva
Procedimientos Asistenciales, Técnicas: Vía aérea y respiración: Ventilación Mecánica No Invasiva Procedimientos Asistenciales, Técnicas: Vía aérea y respiración: Ventilación Mecánica No Invasiva
Procedimientos Asistenciales, Técnicas: Vía aérea y respiración: Ventilación Mecánica No Invasiva











