 Procedimientos Asistenciales, SVA: Urgencias cardiovasculares: Síndrome coronario agudo sin elevación del ST (SCASEST)
Procedimientos Asistenciales, SVA: Urgencias cardiovasculares: Síndrome coronario agudo sin elevación del ST (SCASEST)SÍNDROME CORONARIO AGUDO SIN ELEVACIÓN DEL ST (SCASEST)
Esta entidad incluye: Angina inestable (AI) e Infarto de miocardio sin elevación persistente del segmento ST (IAMSEST), cuya distinción radica en la severidad y el tiempo de la isquemia miocárdica y, por tanto, en la capacidad de producir necrosis miocárdica con elevación de los marcadores de daño miocárdico (principalmente troponina).
Recuerde que es un síndrome más frecuente en personas > 75 años, sexo femenino, con antecedentes de diabetes mellitus, insuficiencia renal crónica o demencia
Ante la sospecha de un cuadro de SCASEST proceda de la siguiente manera:
![]() Ir a Escala de Grace de riesgo isquémico
Ir a Escala de Grace de riesgo isquémico
Puntos obtenidos Escala de Riesgo: 0 - 372
* Los puntos se obtienen al cambiar la presentación de los resultados, de % a puntos, pulsando "Display Score".
| Escala (puntos) | Probabilidad de mortalidad intrahospitalaria (%) |
| ≤ 108 | Bajo riesgo (< 1%) |
| 109 - 140 | Riesgo intermedio (1 - 3%) |
| > 140 | Alto riesgo (> 3%) |
Tabla 1: Evaluación de la gravedad del riesgo isquémico en función de probabilidad de muerte o reinfarto.
Adaptación de las Guías de práctica ACCF/AHA 2011
| Características | Alto riesgo | Riesgo intermedio | Riesgo bajo |
| Al menos una de las siguientes características deben estar presentes: | Sin características de alto riesgo, pero deben tener una de las siguientes: | Ninguna peculiaridad de alto riesgo o intermedio, pero puede tener cualquiera de las siguientes características: | |
| Historia | Aceleración en el ritmo de los síntomas isquémicos en las anteriores 48 h. | Historia de IAM. Enfermedad periférica vascular o cerebrovascular, CABG; Toma de aspirina | |
| Carácter del dolor | Curso prolongado (más de 20 minutos) que no se resuelve. Dolor en reposo. |
|
Aumento de la frecuencia, gravedad o duración de la angina, así como angina provocada por un umbral más bajo. |
| Hallazgos clínicos |
|
Edad: mayor de 70 años | |
| ECG |
|
|
ECG normal o sin cambios |
| Los marcadores cardíacos | TnT cardíaca elevada, Tnl o CK-MB (por ejemplo, Tnl o TnT mayor que 0,1 ng por ml) | Un poco elevado cardíaco TnT, Tnl o CK-MB (por ejemplo, TnT mayor que 0,01 pero menos de 0,1 ng ml por) | Normal |
Ácido Acetil Salicílico, AAS vo (IA) preferentemente
Acetilsalicilato de Lisina. Administre 450 mg en bolo iv (1/2 vial = 2,5 ml) si no es posible la vía oral.
Tras la antiagregación administre:
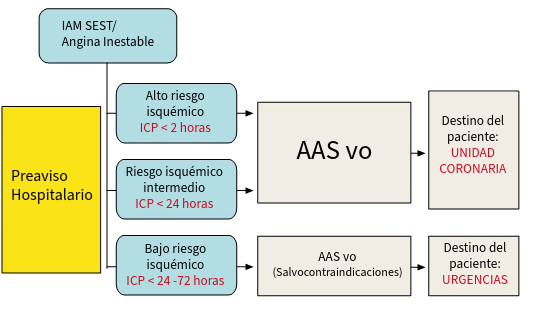
Esquema general de tratamiento
|
||
 |
|
 |
|
| Manual de Procedimientos SAMUR-Protección Civil · Edición 2025 versión 0.0 |